 | SOCIEDAD DE MEDICINA INTERNA DE BUENOS AIRES |
Revista de la Sociedad de Medicina Interna
de Buenos Aires Accidente Cerebro Vascular
Dr. Carlos Antonio Bargiela - Dra. María del Mar G. Bargiela
Glosario de abreviaturas
Introducción
Los autores hemos realizado un trabajo de investigación clínica de un año en un servicio de clínica médica del Hospital General de Agudos Parmenio Piñero de la Ciudad de Buenos Aires (Unidad 11), en el cual revistamos. Arribamos a la conclusión de que el Accidente Cerebro Vascular (ACV) o stroke se encuentra entre las cuatro patologías prevalentes en el servicio y que el seguimiento de la atención del paciente, luego de padecido el ACV, pasa a ser una patología prevalente en el consultorio externo del hospital, en especial en los primeros seis meses posteriores al stroke, en donde se juega el porvenir del paciente portador de esta patología.Recordemos que el ACV representa un problema cotidiano, médico, social y económico, más allá de ser una enorme carga tanto para el paciente, para la familia, como para la sociedad.
Motivación
El ACV es la tercera causa de muerte en países industrializados (luego de las enfermedades cardiovasculares y el cáncer). Es también la segunda causa de muerte en el grupo etáreo mayor de 85 años y es la primera causa de invalidez en el mundo. Tenemos en cuenta que se trata de una patología prevenible y previsible. Como médicos, queremos enfocar nuestro trabajo más a la prevención que al tratamiento de las secuelas.
Objetivo
Con este trabajo pretendemos estimular a los médicos, en la práctica diaria del consultorio, a difundir entre sus pacientes los síntomas premonitorios que pueden evitar la patología y sus factores de riesgo.
Método
El presente trabajo se llevó a cabo aplicando el método estadístico y de búsqueda y análisis de bibliografía específica sobre esta enfermedad. Se tomó la información registrada en las distintas historias clínicas de los pacientes que padecieron dicha patología en la Unidad 11 de Clínica Médica del Hospital P. Piñero de la Ciudad de Buenos Aires durante el período de un año entre Agosto de 1999 y Julio de 2000. La Unidad 11 antes mencionada consta de 20 camas, originalmente destinadas todas a internación de varones, habiéndose destinado 4 camas desde Enero de 2000 a la internación de mujeres.
Definiciones
Las enfermedades que afectan la circulación cerebral suelen manifestarse por episodios de carácter agudo. Existe una cierta controversia sobre la nomenclatura más idónea para designarlas. Se utilizan tanto las denominaciones de accidente vascular cerebral (AVC) o accidente cerebro vascular (ACV), como las más imprecisas de ictus (afectación aguda) o apoplejía (parálisis aguda), que han sido sancionadas por la práctica, tanto en español como en inglés, en el que se emplea el término stroke (“golpe”).
Desarrollo
Analizando los distintos diagnósticos de egreso, como es el caso del ACV, DBT, TBC y Alcoholismo.(tabla1)
El gráfico 1 muestra lo que se relató anteriormente:
La patología cardíaca encabeza nuestra estadística, seguida por la respiratoria y la oncológica. Se observa que el 10% de las internaciones fueron debidas a ACV. Creemos que controlando los factores de riesgo modificables (hipertensión, diabetes, dislipidemia, alcoholismo, tabaquismo, stress, etc.), se podría reducir la incidencia de esta patología en nuestra población. Pero recordemos que hay también otros factores de riesgo no modificables (edad, sexo y raza).
GRAFICO 1

Resultados
A partir del estudio se observó la alta frecuencia de ciertos factores de riesgo que pueden ser modificados: HTA, DBT, Dislipidemias, AIT y/o ACV previos, alcoholismo, tabaquismo, stress, enfermedades cardíacas, obesidad, sedentarismo, cefaleas. Como factores de riesgo principales se observaron el tabaquismo y la HTA (presentes en el 80 % de los casos), seguidos por alcoholismo (60%) y sedentarismo (50% de los pacientes). Estos cuatro causantes de ACV representan el 54% del total de las observaciones.(tabla 2)
Epidemiología
Es el 10 a 12% de la mortalidad en países industrializados. Es la 3ra causa de muerte y la 1ra causa de invalidez. El 88% de los casos ocurren en personas mayores de 65 años. Hay una mayor incidencia en población masculina (1.1 a 2.2%). Mayor incidencia en población afro-americana que en anglosajones. Por ejemplo, si tomamos:
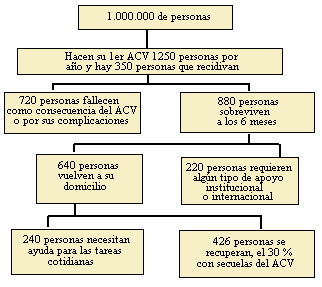
Según la O.M.S.,la enfermedad cerebro vascular es el desarrollo rápido de signos clínicos de disturbios de la función cerebral o global, con síntomas que persisten 24 horas o más, o que llevan a la muerte con ninguna otra causa evidente que el origen vascular. Esto si bien incluye la hemorragia subaracnoidea, excluye los accidentes isquémicos transitorios, los hematomas subdurales y los infartos isquémicos de otra etiología (embolias sépticas o neoplásicas). Todo eso sin duda va a influir en un subregistro de esta patología en los estudios epidemiológicos que consideren esta definición de ACV. La enfermedad cerebro vascular puede presentarse de dos formas: • Una forma hemorrágica, que representa el 15% de los casos, y que a su vez, dependiendo de su extensión y localización puede ser un hematoma intraparenquimatoso (HIC), hematoma lobar o una hemorragia subaracnoidea (HSA). Del 15% que representa la forma hemorrágica, un 9% corresponde a HIC y un 6% a HSA. La hemorragia cerebral que con mayor frecuencia determina ictus es la intraparenquimatosa, cuyo agente etiológico más importante es la hipertensión arterial que, por diversos mecanismos, provoca la rotura de una arteria (en general de pequeño calibre). También diversas malformaciones vasculares (angiomas, telangiectasias) son responsables de un pequeño porcentaje de ellas, sobre todo en individuos jóvenes. En raras ocasiones son tumores vascularizados (meningioma) o agresivos (melanoma) los causantes de esta enfermedad. La hemorragia cerebral intraparenquimatosa con frecuencia se abre al sistema ventricular o al espacio subaracnoideo. Hemorragia subaracnoidea: su apariencia clínica no es la de ictus sino un cuadro caracterizado por cefalea aguda, rigidez de nuca o alteraciones del nivel de conciencia (aunque son posibles otras presentaciones). En ocasiones, a este cuadro se añade un déficit neurológico focal, que se produce cuando la hemorragia se introduce en el parénquima cerebral y/o cuando a la hemorragia subaracnoidea se asocia una isquemia cerebral focal por vasoespasmo de las grandes arterias intracraneales (carótida, cerebral media). La causa conocida de sangrado subaracnoideo más frecuente es la rotura de un aneurisma arterial. Infarto hemorrágico cerebral: sobre la lesión isquémica se produce un fondo hemorrágico por alteración de la barrera hematoencefálica en una zona de reperfusión, generalmente tras la lisis del émbolo. • Una forma isquémica, que representa el 85% de los casos, siendo sus etiologías las siguientes: - 20% es por arteriosclerosis (Hipoperfusión - Embolia de origen aterogénica). - 20% es por Embolismo cardíaco (Fibrilación auricular - Enfermedad vascular Tromboembólica). - 25% es por enfermedad de Arterias Penetrantes que determinan Infarto Lacunar. - 30% es criptogenético (no se determinó la etiología). - 5% son inusuales (Estados protrombóticos • Disecciones • Arteritis • Drogas).
Si sumamos las causas cardiovasculares probablemente producidas por arteriosclerosis, arteriosclerosis de las arterias penetrantes y embolismo cardíaco vemos que la arteriosclerosis es responsable del 60-70% del ACV isquémico.
Los factores de riesgo vascular y la situación clínica del paciente nos ayudan a definir la diferencia entre isquemia y hemorragia cerebral, pero también es necesario realizar una TAC dado que existe un margen de 10-15% de error si se utilizan solo los datos clínicos. Los episodios repetidos, la isquemia de otros territorios vasculares (corazón o extremidades) o la presentación oscilante o progresiva son elementos sugestivos de isquemia. La hipertensión arterial es el gran factor de riesgo vascular cerebral, pero obliga siempre a pensar en la posibilidad de hemorragia cerebral. Es indudable que los estudios por imágenes, tanto la TAC como la RNM, y el ecodoppler craneano, han mejorado notoriamente el diagnóstico del accidente cerebrovascular impactando decisivamente en la terapéutica precoz, y por lo tanto en la sobrevida y en el número de secuelas del paciente. Los episodios vasculares isquémicos reciben otras denominaciones basados básicamente en el tiempo de instalación de la lesión, pero también en algunos casos por características particularmente distintas tenemos que la enfermedad vascular isquémica, o sea 85% de los casos, puede dividirse en:
| 1- Accidente Isquémico Transitorio (AIT) |
| 2- Defecto Neurológico Isquémico Reversible (DNIR) |
| 3- ACV Isquémico en Evolución o Completo |
| 4- Infarto Lacunar |
2) Defecto neurológico isquémico reversible es un trastorno neurológico agudo cuyas manifestaciones clínicas no exceden las tres semanas. Es poco intenso, habitualmente se denomina ACV leve o ACV poco intenso y las manifestaciones tienden a durar aproximadamente siete días con recuperación ad integrum de las mismas. 3) ACV establecido es cuando el defecto neurológico de origen vascular persiste más de tres semanas dejando secuelas. Para el ACV en evolución no hay consenso horario establecido aunque habitualmente se utiliza cuando la progresión de las lesiones evoluciona con un tiempo superior a las 24 horas. La mayoría de los ACV se instalan entre una y dos horas, pero hay grupos que pueden tardar días en manifestarse. También vemos que entre un AIT y el ACV en evolución, hay una tendencia a la similitud en cuanto al desarrollo temporal, sin embargo la presencia de secuela o no, hace la diferencia entre un defecto isquémico transitorio y un ACV en evolución. 4) El infarto lacunar corresponde a pequeños infartos profundos causados por hipertensión y enfermedad de pequeños vasos (hialinosis o lipohialinosis). Una laguna no es más que una cavidad resultante de un pequeño ACV profundo. Existen dos teorías acerca del origen de esta patología. Una habla de una arteriopatía degenerativa (hialinosis) asociada a HTA y la segunda teoría habla acerca de infartos isquémicos de arteriolas cuyas características como la profundidad y su evolución anatomopatológica y en imágenes le dan un matiz particular. En el infarto lacunar a los macrófagos les toma aproximadamente tres semanas la reabsorción del tejido necrótico para formar una laguna. Durante el tiempo en que esta laguna se está produciendo, las imágenes por RMN o TAC no son patognomónicas de infarto lacunar. La concepción del origen degenerativo de los vasos y del infarto lacunar ha provocado que en algunos centros no se realicen terapéuticas de prevención, aparte del control adecuado de la tensión arterial, con los riesgos que implica obviar una enfermedad arteriovascular severa.
Tabla 1
Sala 11 Servicio de Clínica Médica Hospital P. Piñero Estadistica de Internaciones ago/99 - jul/00 | |||
| Causas | Nº de casos | Frecuencia | |
| Aparato Cardiovascular | 48 | 26 | % |
| Aparato Respiratorio | 26 | 14 | % |
| Oncológicos | 21 | 11 | % |
| Accidente Cerebro Vascular | 18 | 10 | % |
| Sistema Nervioso | 17 | 9 | % |
| Alcoholismo | 14 | 7 | % |
| Aparato Digestivo | 11 | 6 | % |
| Tuberculosis | 11 | 6 | % |
| Traumatismos | 9 | 5 | % |
| Diabetes | 7 | 4 | % |
| Deshidratación | 4 | 2 | % |
| Colagenopatías | 1 | 1 | % |
| Totales | 186 | 100 | % |
Sala 11 Servicio de Clínica Médica Hospital P. Piñero | |||||
| Factores de riesgo | Nº de Casos | Incidencia | Frecuencia | ||
| Población evaluada | 18 | 100 | % | ||
| HTA | 16 | 89 | % | 16 | % |
| Tabaquismo | 15 | 83 | % | 15 | % |
| Sedentarismo | 12 | 67 | % | 12 | % |
| Alcoholismo | 10 | 56 | % | 10 | % |
| Enf. Cardiaca | 9 | 50 | % | 9 | % |
| Stress | 7 | 39 | % | 7 | % |
| DBT tipo II | 7 | 39 | % | 7 | % |
| Dislipidemia | 5 | 28 | % | 5 | % |
| ACV Previo | 4 | 22 | % | 4 | % |
| Obesidad | 4 | 22 | % | 4 | % |
| Otras | 4 | 22 | % | 4 | % |
| Fibrilación Auricular | 3 | 17 | % | 3 | % |
| Cefaleas | 2 | 11 | % | 2 | % |
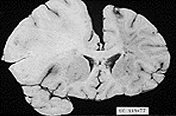
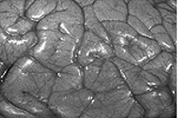
ANATOMÍA PATOLÓGICA
Encefalopatía isquémica (Hipóxica)
Microscópicamente, el cerebro está tumefacto, las circunvoluciones están ensanchadas y los surcos estrechados. La superficie del corte muestra una mala demarcación entre la sustancia gris y la blanca. Las alteraciones histopatológicas que se producen en la encefalopatía isquémica pueden agruparse en tres grandes categorías. Las alteraciones iniciales, que se producen entre 12 y 24 horas después de la lesión, consisten en una modificación aguda de las células neuronales (neuronas rojas), caracterizada primero por una microvacuolización, luego por una eosinofilia del citoplasma neuronal, y posteriormente por una picnosis nuclear y cariorrexis. Además se producen unas modificaciones agudas similares algo más tarde en los astrocitos y la oligodendroglía. Las células piramidales del sector de sommer (CAI) del hipocampo, las células de Purkinje del cerebelo y las neuronas piramidales del neocórtex son las más vulnerables a la lesión irreversible. Las alteraciones subagudas, que se producen entre las 24 horas y las dos semanas, consisten en necrosis del tejido, entrada al macrófago, proliferación vascular y gliosis reactiva. La reparación, que se observa a partir de las dos semanas, se caracteriza por la eliminación de todo el tejido necrótico, la pérdida de la estructura del S.N.C. con una organización normal y la gliosis. En la corteza cerebral, la pérdida neuronal y la gliosis dan lugar a una destrucción desigual del neocórtex, con preservación de algunas capas y afectación de otras en un patrón al que se da el nombre de necrosis (pseudo) laminar. Los infartos de zona limítrofe o de línea divisoria son áreas cuneiformes de necrosis de coagulación que aparecen en las zonas del cerebro y la médula espinal situadas en los lugares más distantes de la irrigación arterial. En los hemisferios cerebrales, la zona limítrofe entre el territorio de la arteria cerebral anterior y la cerebral media parece ser la de mayor riesgo. Una afectación de esta zona da lugar a una lesión parasagital lineal.
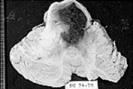
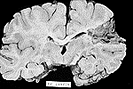
Infarto Cerebral
El aspecto macroscópico de un infarto no hemorrágico se modifica a lo largo del tiempo. Durante las seis primeras horas de lesión irreversible es poco lo que puede apreciarse macroscópicamente. A las 48 horas el tejido adquiere un aspecto pálido, blando y tumefacto, y la unión corticomedular deja de ser claramente identificable. Entre los dos y los diez días el cerebro adquiere una consistencia gelatinosa y friable, y el límite que hasta entonces era poco definido entre el tejido normal y el anormal se delimita con mayor claridad a medida que se resuelve el edema del tejido adyacente que ha sobrevivido. Entre los diez días y las tres semanas el tejido sufre una licuefacción y finalmente es eliminado, dejando una cavidad llena de líquido y revestida por un tejido de color gris oscuro, que se expande gradualmente a medida que se va eliminando el tejido muerto. Microscópicamente, pasadas las primeras doce horas, predomina la alteración neuronal isquémica (neuronas rojas) y el edema. Se pierden las características de tinción habituales de las estructuras de la sustancia blanca y gris. Las células endoteliales y gliales, principalmente astrocitos, se hinchan, y las fibras mielinizadas empiezan a desintegrarse. Durante las primeras 48 horas aumenta progresivamente la emigración de los neutrófilos, para luego disminuir. Las células fagocíticas que tienen su origen en monocitos circulantes, histiocitos de la adventicia y microglía activada, son evidentes al llegar a las 48 horas y pasan a ser el tipo celular predominante en las dos o tres semanas siguientes. Los macrófagos se llenan de productos de degradación de la mielina y/o sangre, y pueden persistir en la lesión durante meses o años. A medida que evoluciona el proceso de licuefacción y fagocitosis, los astrocitos de los bordes de la lesión aumentan progresivamente de tamaño, se dividen y desarrollan una amplia red de extensiones protoplasmáticas. Pueden observarse ya astrocitos reactivos una semana después de la lesión. Pasados varios meses, el notable aumento de tamaño nuclear y citoplasmático empieza a ceder. En la pared de la cavidad, las extensiones de los astrocitos forman una densa trama de fibras gliales mezcladas con nuevos capilares y algunas fibras de tejido conjuntivo perivascular. En la corteza cerebral la cavidad queda separada de las meninges y el espacio subaracnoideo de forma bien delimitada por una capa de tejido gliótico, que procede de la capa molecular de la corteza. La piamadre y la aracnoides no se ven afectadas y no intervienen en el proceso de cicatrización. A pesar de esta cronología, los signos de lesión isquémica de las células nerviosas y la glía, y la infiltración de células inflamatorias, son más variables que las que se observan en órganos inferiores (por ejemplo el corazón), lo cual hace que la dotación de las lesiones isquémicas del SNC según los datos histológicos resulte muy imprecisa. El cuadro microscópico y su evolución en el infarto hemorrágico son paralelos a los del infarto isquémico, con la característica adicional de la extravasación y reabsorción hemática. En los pacientes anticoagulados, los infartos hemorrágicos pueden asociarse a hematomas intracerebrales extensos. Los infartos venosos son con frecuencia hemorrágicos y pueden producirse después de una oclusión trombótica del seno sagital superior, en otros senos, o tras la oclusión de venas cerebrales profundas. El carcinoma, las infecciones localizadas u otros trastornos que dan lugar a un estado de hipercoagulabilidad colocan a los pacientes en una situación de riesgo de trombosis venosa e infarto.
 |
 |
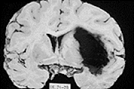 |
Macroscópicamente las hemorragias agudas se caracterizan por una extravasación de sangre con compresión del parénquima adyacente. Las hemorragias antiguas presentan una zona de destrucción cavitaria del encéfalo, con un borde que tiene una coloración marrón. Al examen microscópico, la lesión inicial se identifica por un núcleo central de sangre coagulada, rodeado por un margen de tejido cerebral que presenta alteraciones neuronales y gliales anóxicas así como edema. Posteriormente el edema se resuelve, aparecen macrófagos cargados de pigmento y de lípidos y se observa una proliferación de astrocitos reactivos en la periferia, con la misma secuencia temporal que la observada tras un infarto cerebral. Las alteraciones histológicas subyacentes en los vasos de la enfermedad vascular cerebral hipertensiva afectan fundamentalmente a las arterias penetrantes de la corteza, los ganglios basales y el tronco encefálico que tienen un calibre de 75 a 400 um. Son similares a las observadas en otros órganos. Las hemorragias lobulares no presentan una correlación tan clara con la hipertensión. Pueden aparecer en el contexto de una diátesis hemorrágica, neoplasias o una angiopatía amiloidea. En esta última se deposita amiloide dentro de las paredes de las arterias pequeñas de la corteza cerebral y en las leptomeninges, con una cierta predilección por el lóbulo occipital. Habitualmente los vasos de la sustancia blanca y los núcleos profundos no están afectados. El depósito de amiloide es bioquímicamente idéntico al que se observa en la enfermedad de Alzheimer.
Hemorragia Subaracnoidea
Un aneurisma saculado sin ruptura es un divertículo de paredes finas situado en un lugar de ramificación arterial a lo largo del polígono de Willis o de vasos importantes que tienen su origen en él. Los aneurismas saculados miden entre unos pocos mm y 2 ó 3 cm, y tienen una superficie roja y brillante, y una pared fina y traslúcida. La localización de la ruptura suele ser fácilmente identificable. A veces se observan placas ateromatosas, calcificaciones u oclusiones trombóticas del saco aneurismático. La presencia de una coloración marrón en el cerebro y las meninges adyacentes es indicativa de una hemorragia previa. El cuello del aneurisma puede ser ancho o estrecho. La ruptura suele producirse en el vértice del saco aneurismático. La pared arterial adyacente al cuello del aneurisma presenta a menudo un cierto engrosamiento de la íntima y una atenuación gradual de la media al aproximarse al cuello. En éste, suele haber una ausencia o una fragmentación de la lámina elástica interna y la pared muscular, y la pared del saco aneurismático está formada por una íntima hialinizada y engrosada. La adventicia que recubre al saco está en continuidad con la de la arteria de la que éste procede.
Malformaciones Vasculares
Las malformaciones vasculares afectan a vasos del espacio subaracnoideo, que se extienden al parénquima cerebral, o pueden darse en el interior del cerebro. Macroscópicamente su aspecto es el de una pared enmarañada de conductos vasculares vermiformes. Al examen microscópico, están formadas por unos vasos sanguíneos muy agrandados y separados por un tejido gliótico, a menudo con signos de hemorragias previas. Algunos vasos pueden ser identificados como arterias con una duplicidad y fragmentación de la lámina elástica interna, y otros con un notable engrosamiento, sustitución parcial de la media por un tejido conjuntivo hialinizado, o ambas cosas, pero no pueden ser clasificados con mayor precisión.
FISIOPATOLOGÍA
Como es sabido, la arteriotrombosis es una enfermedad global. Desde que nacemos se están formando depósitos lipídicos en la pared de los vasos, que indudablemente después desarrollan una placa arteriosclerótica compuesta fundamentalmente por lípidos, células del músculo liso, una capa fibrosa que las recubre y colágeno. Durante este período de evolución se van afrontando algunos factores de riesgo, entre los cuales el más importante es el aumento de la edad. Este desarrollo progresivo de la placa arteriosclerótica va acompañado de un silencio clínico inicial hasta la aparición de signos de alarma cuando la placa está establecida. Estos pueden debutar en distintos territorios, como ser en el coronario, para producir una angina de pecho, en una arteriopatía periférica, produciendo claudicación intermitente y en el territorio cerebral, produciendo un accidente isquémico transitorio. Cuando la placa fibrosa que recubre a la placa de arteriosclerosis se rompe, ya sea por el crecimiento o bien por acción de los macrófagos, estamos ante la posibilidad de la ruptura y fisura de la placa lipídica. Se puede generar una trombosis local y producir émbolos de origen graso o bien de origen rojo sanguíneo. En este momento, cuando se produce la lesión isquémica del territorio afectado, ya sea a nivel coronario causando infarto de miocardio, a nivel de la arteriopatía periférica causando isquemia de miembros inferiores, o a nivel cerebral causando un ACV completo establecido, o bien la muerte de origen cardiovascular. Hay que tener en cuenta tres condiciones fundamentales para la fisiopatología de enfermedad cerebro vascular: la tensión parcial de oxígeno, el flujo sanguíneo cerebral y la glucemia. Las neuronas presentan muy poca reserva de glucosa, así como de fosfato de alta energía, para lo cual necesita un flujo sanguíneo cerebral de casi 60 ml/100g/min. Es evidente que en la isquemia se encuentra caída del flujo, de la glucemia y de la tensión parcial de oxígeno, produciéndose lesiones celulares irreversibles (decimos irreversible porque las células pierden su capacidad de excitación y metabólica) cuando el flujo sanguíneo cerebral cae por debajo de los 12 ml/100g/min. Se conocen distintos tipos de isquemia a nivel cerebral: • Isquemia cerebral focal Es producto de una obstrucción arterial-trombótica o embólica, que habitualmente nunca es completa, ya que existe un llenado parcial por vasos colaterales más o menos importante. Esto hace que exista un área denominada penumbra isquémica, en la que si bien el flujo sanguíneo cerebral es menor al normal (22 ml/100g/min) aún se preserva la capacidad metabólica de las células neuronales. También permite conservar las neuronas, y si se supera la causa de la trombosis, recuperarlas. Ya pasado un tiempo (15-30 minutos) la lesión se hace irreversible y dependiendo de la extensión y localización de la isquemia focal va a dar, o no, sintomatología clínica, como así también puede presentar hallazgos, o no, en los análisis de imágenes complementarios. • Isquemia cerebral global Aparece cuando existe paro cardíaco, asistolia, o fibrilación ventricular. Si el tiempo de la isquemia cerebral se prolonga durante 10 segundos, habitualmente no hay recuperación de la conciencia y existe necrosis neuronal selectiva ya que las neuronas a nivel cerebral responden de diferente manera a la isquemia, tienen diferencia en la sensibilidad a la misma (como se mencionó en la descripción de anatomía patológica). • Hipoxemia cerebral difusa Puede deberse a una disminución de la tensión arterial, a falla de la contractilidad cardíaca o a una anemia severa. Habitualmente se acompaña de hipoxemia leve o moderada. Las lesiones no son irreversibles y se establecen mecanismos compensadores poco claros que evitan el daño cerebral isquémico.
Mecanismos íntimos que la lesión isquémica severa provoca sobre la neurona
La disminución del flujo provoca disminución de oxígeno y de glucosa a nivel neuronal con caída del ATP
Por un lado eso produce una falla de la homeostasis con aumento del ácido láctico, aumento de radicales libres y lesión glial. Por otro lado, a nivel neuronal se produce alteración de las membranas con despolarización, aumento del Na+ y el Cl- intracelular y aumento del K+ extracelular. También se va a producir un aumento del flujo de Ca++ hacia el interior de la célula a través de canales voltaje dependientes. Este Ca++ provoca daño de la membrana neuronal por peroxidación de los lípidos, produce aumento de las lipasas, del óxido nítrico sintetasa y de las proteasas que llevan a la proteólisis, al aumento de radicales libres y a la lipólisis. A su vez esta alteración y despolarización de las membranas provoca un aumento de la liberación de neurotransmisores como la noradrenalina y la dopamina, ocasionando un circuito de retroalimentación positiva, y llevando a la auto oxidación neuronal.
La clave del Ca++ y su ingreso a la célula es lo que actualmente motiva a realizar muchos estudios para en un futuro, no muy lejano, utilizarlo como neuroprotector, ya que su estabilización intra y extra celular impediría actuar a los mecanismos lipolíticos y proteolíticos del daño celular. Los movimientos hidroelectrolíticos van acompañados indefectiblemente de edemas. Estos pueden ser: • Edema intracelular o citotóxico: se da en la propia neurona.
• Edema intersticial: se produce a nivel del endotelio vascular y por lo tanto el aumento de la permeabilidad endotelial permite el paso de macromoléculas proteicas al espacio intercelular.
• Edema periventricular: refleja la obstrucción del flujo de salida del líquido cefalorraquídeo, como puede verse en la hemorragia intracerebral o en la subaracnoidea.
Cuando ocurre un edema cerebral aumenta la tumefacción cerebral y el líquido intracerebral, con el consiguiente aumento de la presión endocraneana, produciendo mayor daño neurológico y muerte por enclavamiento. El enclavamiento es la causa de muerte en el 33% de los cuadros de ACV isquémicos y en el 75% de los cuadros de ACV hemorrágicos.
 |
 |
FACTORES DE RIESGO
Dentro de los factores de riesgo de la enfermedad cerebro vascular se pueden identificar dos grupos: los modificables y los no modificables. Frecuentemente existe una asociación de dos o más factores de riesgo. Este hecho lleva a sumar sus efectos en forma geométrica, y por lo tanto a aumentar el riesgo del paciente de padecer esta enfermedad. (cuadro 1)
Cuadro 1
| Los factores de riesgo no modificables | Los factores de riesgo modificables (entre paréntesis factor multiplicador del riesgo) | |
| Edad es el más importante. Se sabe que la incidencia de ACV se duplica cada década después de los 55 años de edad. Sexo es un 30% más frecuente en el hombre que en la mujer. Predisposición genética es menos importante, aunque está presente. Raza hay mayor frecuencia de enfermedad oclusiva extracraneal en la raza blanca y la preferencia de lesiones ubicadas en la carótida supraclinoidea y en la arteria cerebral media en la raza negra. | Hipertensión arterial (x 6) es el más importante y prevalente de los factores de riesgo. La hipertensión no solo se relaciona con infartos cerebrales sino también con la hemorragia intracerebral. Enfermedad cardíaca (x 5) infarto, trombo mural, fibrilación auricular, insuficiencia cardíaca, enfermedad valvular reumática, válvulas protésicas. La muerte cardiovascular es la causa principal de deceso en los sobrevivientes de ACV, hecho que enfatiza la necesidad de una evaluación cardíaca sistemática en todos los pacientes con patología cerebrovascular, tengan o no síntomas de cardiopatía. Diabetes Mellitus (x 2) es un factor independiente de riesgo para la isquemia cerebral. Tabaquismo (x 3) es un importante factor de riesgo, especialmente para la enfermedad coronaria. El cese de este hábito reduce rápidamente el riesgo, y continúa su declinación hasta alcanzar, a los cinco años, el valor de riesgo de ACV de los no fumadores. Dislipidemias (x 2) aumentan el riesgo de enfermedad carotídea ateromatosa. Alcohol el consumo moderado (hasta 45 g/día) tiene un efecto protector sobre la circulación cardíaca y cerebral, pero el exceso produce un efecto inverso a través de fenómenos tales como hemoconcentración, aumento de la viscosidad sanguínea, arritmias cardíacas durante la intoxicación aguda, trombocitosis durante la abstinencia y anormalidades de las funciones plaquetarias. Aumento de la viscosidad sanguínea el flujo de sangre es inversamente proporcional a la viscosidad de la misma. | Ataque isquémico transitorio o ACV previo (x 3) Estenosis carotídea (x 2/ x 8) en el caso de la estenosis carotídea asintomática el riesgo anual es del 1,1% y del 2,3% cuando la estenosis es severa (mayor del 70% de obstrucción de la luz arterial). Este riesgo se incrementa 8 veces cuando la estenosis carotídea es severa y sintomática, con presencia de un riesgo del 16,2% por año durante los dos años posteriores al evento vascular cerebral. Soplo carotídeo sintomático es un importante marcador de enfermedad ateromatosa, pero carece en sí mismo de valor. Su prevalencia aumenta con la edad, la hipertensión arterial y la diabetes. Hormonoterapia (x 2) la administración exógena de hormonas ha sido reconocida como un factor de riesgo adicional para la enfermedad cerebrovascular y cardíaca. Si bien el uso de anticonceptivos orales y anabólicos se identifican con una población más joven, el riesgo persiste con el uso de terapia hormonal sustitutiva durante la menopausia y el tratamiento estrogénico del cáncer de próstata. Los estrógenos han mostrado poseer un efecto vasoconstrictor sobre el músculo liso vascular y favorecer el desarrollo de un estado protrombótico. Sedentarismo su eventual rol en los ACV ha sido sugerido, pero no probado. La inactividad física mostró tener un correlato positivo con el engrosamiento progresivo de la pared arterial. Obesidad ha sido asociada a la aparición temprana de fenómenos arterioscleróticos en la pared de los vasos extracraneanos y favoreciendo la presencia de hipertensión arterial e intolerancia a la glucosa. Otros factores de riesgo son la adicción a las drogas, migraña, y placa ulcerada en la aorta (x 4) |
CUADRO CLÍNICO Y DIAGNÓSTICO
Anamnesis
Se ha de precisar el carácter temporal del déficit neurológico, ya que en general, los ictus embólicos y la HSA comienzan de forma brusca. Los trombóticos suelen tener esta presentación, pero es frecuente también un curso cambiante a lo largo de un plazo más dilatado de horas e incluso días. El HIC debido a hipertensión arterial produce un déficit firmemente progresivo desde el momento del inicio de los síntomas, por un período de minutos a horas. Según el tiempo de persistencia del déficit neurológico se establecen varias denominaciones: 1) ataque isquémico transitorio (AIT): duración inferior a 24 horas; 2) déficit neurológico isquémico reversible (RIND): mayor de 24 horas y menor de 7-14 días; 3) ictus establecido: persiste el déficit y se producen secuelas; y 4) ictus progresivo: el déficit aumenta durante las primeras horas. Hay que descartar mediante el interrogatorio la coexistencia de fiebre, antecedentes de traumatismo craneoencefálico y presencia de crisis comiciales. Existen circunstancias y síntomas acompañantes que orientan hacia la patología subyacente: 1) cefalea (hemorragia, tumor); 2) disminución del nivel de conciencia (hemorragia, isquemia basilar); 3) vértigo, náuseas, vómitos (hemorragia, isquemia basilar); y 4) relación con la maniobra de Valsalva, ejercicio físico intenso, y coito (HSA).
Examen Físico
Exploración. Tras una rápida constatación clínica de la presencia de un déficit neurológico de perfil ictal, se debe proceder a realizar una exploración general, que incluya necesariamente la auscultación de ambas carótidas para detectar soplos y la palpación de las arterias temporales. También se realizará una rápida exclusión de signos clínicos de diátesis hemorrágica, proceso infeccioso, cardiopatía e hipoglucemia. A continuación se realizará una exploración neurológica reglada que evaluará las funciones superiores (conciencia, atención, orientación, memoria y lenguaje), los pares craneales, la potencia muscular, los reflejos osteotendinosos normales y patológicos, la sensibilidad (termo-algésica y posicional), el cerebelo, la estación y marcha, y los signos meníngeos (sugerentes de HSA). Con los datos que la misma nos facilite se podrá establecer un diagnóstico topográfico, que debe realizarse sobre dos grandes localizaciones: supra e infratentorial.
Diagnóstico topográfico. Se realizará en dos tiempos, el primero para definir la localización de la lesión en el SNC, y el segundo para atribuir un territorio vascular a dicha lesión.en el SNC, y el segundo para atribuir un territorio vascular a dicha lesión.
Supratentorial. Los datos que más apoyan esta localización son la afasia, la agnosia, la apraxia y los defectos campimétricos (hemianopsia homónima)
Infratentorial. Sugieren fuetemente este nivel lesional, la ataxia cerebelosa, síndromes alternos con lesión de núcleos ipsilaterales y de vías largas cruzadas en el tronco del encéfalo, diplopía, disfagia, disartria,ageusia y alteración de la motilidad lingual.
Signos menos valiosos. Hemiparesia (con o sin asimetría en la afectación braquiocrural), hemihipoestesia, síndrome de Horner, afectación asimétrica entre orbicular superior e inferior en la motilidad facial.
Síndromes vasculares.
Una vez orientado el diagnóstico topográfico es más sencillo realizar una correlación anátomo-vascular para inferir el posible territorio afectado, en función de dos entidades patológicas diferentes:
Macroangiopatía. Se refiere a la lesión de vasos de calibre grande. En este caso se han de considerar las variaciones anatómicas individuales, la posible circulación colateral existente y la presencia o no de lesiones previas para establecer el territorio vascular afectado. Existen dos grandes divisiones:
-Sistema carotídeo: irriga los lóbulos frontal y parietal, los nervios ópticos y la retina y parte del diencéfalo y del lóbulo temporal.
-Sistema vértebro-basilar: irriga el cerebelo, tronco del encéfalo, lóbulo occipital y parte del diencéfalo y del lóbulo temporal.
Microangiopatía. Abarca la afección de las arteriolas penetrantes que se originan de los grandes troncos vasculares. En el 66% de los casos la causa es la lipohialinosis de las mismas como consecuencia de hipertensión arterial mantenida. Esta entidad da origen a los infartos lacunares, que pueden ser clínicamente silentes o presentar características asociaciones en función de la topografía lesional: 1) hemiparesia pura (57%): brazo anterior y rodilla de la cápsula interna y corona radiata; 2) síndrome sensitivo-motor (20%): brazo anterior de cápsula interna y corona radiata; 3) ataxia-hemiparesia (10%): trayecto de la vía motora; 4) hemihipoestesia pura (7%): tálamo, brazo anterior de cápsula interna; y 5) disartria-mano torpe (6%): brazo anterior y rodilla de la cápsula interna, corona radiata y centros semiovales.
Evaluación de la gravedad del ictus. La gran diversidad de escalas de valoración del accidente cerebrovascular (Barthel, Orgogozo, Canadiense, Pulses), indica la dificultad de obtener un consenso sobre la forma de cuantificar los déficit neurológicos y las consecuencias que de ellos se originan en la vida del paciente. En general existen dos tipos de escalas: las neurológicas y las funcionales. Las primeras proporcionan una valoración sistemática del estado del enfermo en el período agudo y cuantifican la gravedad de la afectación clínica del paciente. Sin embargo, no se han revelado útiles como indicadores de pronóstico y evolución, prefiriéndose para ello las medidas basadas en el estado funcional del individuo, en términos de capacidad para realizar las actividades de la vida diaria. Con las limitaciones referidas y de una forma orientativa podemos aplicar simultáneamente ambos criterios a la hora de considerar la gravedad del ictus, con objeto de definir el grado de asistencia médica que requiera el paciente: 1) grave: alteración del nivel de conciencia o de la conexión con el medio, incontinencia, disfagia, combinación de déficit que indican extensa lesión parenquimatosa (plejía, hemianopsia, desviación oculocefálica, anestesia, asomatognosia, afasia, ataxia); 2) moderado: limitación relativa en alguno de los aspectos fundamentales de independencia y autocuidado (alimentación, control de esfínteres, deambulación, comunicación, paresia); y 3) leve: déficit neurológico que no interfiere con la capacidad de vida independiente (paresia facial, diplopía, mínima paresia, cuadrantopsias).
Exploraciones Complementarias
En primer lugar debe realizarse en forma rutinaria un hemograma, bioquímica sanguínea, radiografía de tórax, electrocardiograma y estudio de coagulación, que completarán la evaluación clínica general y pueden facilitar pistas decisivas en relación con el diagnóstico etiológico.
SÍNTOMAS Y SIGNOS MÁS ORIENTADORES DE LA ENFERMEDAD CEREBRO VASCULAR | ||
| Déficit motor | Otras disfunciones corticales (amnesia, agnosia, praxia, confusión, demencia) | Cefalea |
| Déficit sensitivo | Nauseas y vómitos | |
| Déficit motor y sensitivo | Signos meníngeos | |
| Otras alteraciones motoras (ataxia, incoordinación, temblor) | Vértigo, mareos Crisis epilépticas | Otros Babinski, signos de descerebración o decorticación |
| Alteraciones del lenguaje | Compromiso de conciencia | |
SÍNTOMAS Y SIGNOS MÁS ORIENTADORES DE ISQUEMIA EN LA CIRCULACIÓN ANTERIOR | ||
| Arteria oftálmica | la lesión | Déficit sensitivo contralateral |
| Ceguera monocular | incontinencia | Afasia (hemisferio izquierdo) |
| Arteria cerebral anterior | Bradikinesia | Hemianopsia |
| Paresia contralateral | Mutismo akinético, abulia | Desviación oculocefálica hacia el lado de la lesión |
| (pierna.....> brazo, cara) | Arteria cerebral media | Apraxia (hemisferio izquierdo) |
| Déficit sensitivo contralateral | Hemiplejia contralateral (cara, brazo ......> pierna) | |
| Desviación ocular hacia el lado de | ||
SÍNTOMAS Y SIGNOS MÁS ORIENTADORES DE ISQUEMIA EN LA CIRCULACIÓN POSTERIOR | ||
| Vértigo | Alteraciones visuales | Síndromes alternos. |
| Ataxia de la marcha | Disfagia | Paraparesia |
| Paraparesia | Nistagmus | Hemianopsia |
| Diplopía | Parálisis mirada vertical | Disartria |
| Parestesias | Oftalmoplejía internuclear | |
| SÍNTOMAS Y SIGNOS MÁS ORIENTADORES DE HEMORRAGIA CEREBRAL HIPERTENSIVA | |||
| Hemorragia Putaminal (localización más frecuente) | Hemorragia Talámica | Pupilas pequeñas, nistagus | Postura de descerebración |
| Defecto hemisensitivo | V y VII Par ipsilateral | Hemorragia Lobar | |
| Hemiplejia | Hemiparesia | Compromiso de conciencia | Occipital: Hemianopsia |
| Defecto hemisensitivo | Paralisis mirada hacia arriba | Hemorragia Pontina | Temporal: Afasia |
| Hemianopsia homónima | Afasia fluente (en lesiones izquierdas) | Coma | Fronto-parietal: Síndrome hemisensitivo - motor |
| Pupilas puntiformes | |||
| Desviación de la mirada hacia lado lesión | Compromiso de conciencia | Ausencia de reflejos oculocefálicos y oculovestibulares | |
| Afasia global transitoria (en lesiones izquierdas) | Hemorragia Cerebelosa | ||
| Cefalea, vomitos, ataxia | Tetraplejia | ||
| SÍNTOMAS Y SIGNOS MÁS ORIENTADORES DE HEMORRAGIA SUBARACNOIDEA | ||
| Cefalea | Fotofobia | Babinski bilateral |
| Vómitos | Dorsolumbalgia | Hemiparesia |
| Síndrome meníngeo | Confusión mental | Afasia |
| Compromiso de conciencia | Paresia Crural | Hemianopsia homónima |
Tomografía computarizada cerebral (TAC).
Se ha convertido en una prueba de fácil acceso, aunque sólo proporciona información útil para el manejo del enfermo en algo menos de una tercera parte de los casos (28%). Debe considerarse especialmente en los siguientes casos: 1) posibilidad de infarto o hemorragia cerebelosa; 2) exclusión de sangrado en situaciones relevantes (pacientes con indicación o en tratamiento con anticoagulantes, candidatos a endarterectomía); y 3) dudas sobre la certeza diagnóstica. Respecto a las cuatro entidades agrupadas en el síndrome ictal, la TAC nos aporta la siguiente información:
Isquemia cerebral (embolia o trombosis). En este caso puede ser normal hasta las primeras 24 horas, por lo que el diagnóstico clínico cobra la máxima importancia. Se aprecia en fase aguda una hipodensidad superponible al territorio vascular afecto, que puede ejercer efecto de masa por el edema perilesional u ocasionalmente sufrir transformación hemorrágica. Con el tiempo se produce transformación quística de la zona con efecto de tracción sobre los ventrículos. La TAC puede mostrar pequeñas lesiones hipodensas, características de los infartos lacunares. Su valor en los AIT todavía no está definido, debiendo realizarse una evaluación individual de cada caso.
Hematoma cerebral. Detecta el 100% en la fase aguda, en la que aparece como lesión hiperdensa, homogénea, intraparenquimatosa, con eventual extensión al sistema ventricular, efecto masa o edema asociado. La lesión se vuelve isodensa en 3 a 4 semanas y posteriormente hipodensa, asemejándose a una lesión isquémica residual. Si se sospecha patología tumoral subyacente, debe realizarse un estudio con contraste.
Hemorragia subaracnoidea. El 80% de las veces detecta la sangre en las cisternas o surcos cerebrales durante la primera semana. En ocasiones puede localizar el punto sangrante (aneurisma, malformación arteriovenosa) tras la administración de contraste.
Otros. Permite descartar tumores, abscesos y hematomas subdurales. Por otra parte esclarece algunas de las complicaciones neurológicas de la evolución de los ictus: edema cerebral y herniación transtentorial, nuevo impacto isquémico, transformación hemorrágica de ictus isquémico, resangrado, hidrocefalia e infarto por vasoespasmo en la HSA. Resonancia Magnética Nuclear (RMN). Es el estudio de elección para ver lesiones de fosa posterior y de pequeños vasos
Punción Lumbar (PL). Su rentabilidad diagnóstica se centra en la infección del SNC cuando remeda un perfil ictal y en la detección de una HSA, en los casos de alta sospecha clínica, con TAC normal. El líquido cefalorraquídeo (LCR) en la HSA persiste igualmente hemático en tubos sucesivos, presenta un sobrenadante amarillento tras la centrifugación (xantocromía), discreta pleocitosis mononuclear y aumento leve de proteínas, lo que ayuda a diferenciarla de la PL traumática.
Doppler. Define si la carótida está estenosada (porcentaje de estenosis), si está trombosada, y el aspecto de las paredes arteriales. El doppler debe ser realizado por gente con experiencia y no sirve para definir si la carótida está ocluída o trombosada. Generalmente esto se definirá con otro estudio, que es la angiografía digital.
Angiografía. Debe realizarse lo más precozmente posible en los casos de HSA. Es el mejor método para la detección de aneurismas y malformaciones arteriovenosas. Se usa tambien para la evaluación de la estenosis carotídea extracraneal, susceptible de cirugía.
Lo más útil de esta escala es saber cuando el paciente se encuentra en condiciones quirúrgicas. Los pacientes que se encuentran en los grados I y II son los únicos que hay que tratar quirúrgicamente en forma inmediata para que no sufran complicaciones.
En los pacientes que se encuentran en grados IV y V es mayor el riesgo de la angiografía y el riesgo quirúrgico, hay que esperar que se establezca el cuadro y recién ahí prepararlo para estudio y/o tratamiento quirúrgico. Para los pacientes que se encuentran en grado III depende de la evaluación del neurocirujano.
INSTRUMENTOS DE DIAGNÓSTICO DE LA ENFERMEDAD CEREBRO VASCULAR | ||
| a) Clínica | d) Elecrocardiograma | g) Doppler o Angiografía por resonancia o Angiograía digital |
| b) TAC | e) Ecocardiograma | |
| c) Laboratorio | f) RMN | |
| INSTRUMENTOS DE DIAGNÓSTICO DE LA HEMORRAGIA CEREBRAL HIPERTENSIVA | ||
| a) Clínica | b) TAC | c) Laboratorio |
| INSTRUMENTOS DE DIAGNÓSTICO DE LA HEMORRAGIA SUBARACNOIDEA | ||
| a) Clínica | Grado II | Grado IV |
| b) TAC | Cefalea moderada a severa | Sopor o coma superficial |
| c) Laboratorio | Síndrome meníngeo | Hemiparesia moderada a severa |
| d) Angiografía digital | Sin déficit neurológico, salvo parálisis nervio craneal | Rigidez de descerebración |
| e) Escala clínica de Hunt y Hess: | Grado III | Alteraciones neurovegetativas |
| Grado I | Somnolencia, confusión, déficit focal leve | Grado V |
| Asintomático | Coma profundo | |
| Cefalea y síndrome meníngeo leve | ||
DIAGNÓSTICOS DIFERENCIALES DE LA ENFERMEDAD CEREBRO VASCULAR | ||
| Neoplasia | Meningitis | Embolias sépticas |
| Hematoma subdural | Esclerosis múltiple | Migrañas |
| Absceso | Hipoglucemias | Lesiones estructurales |
| Encefalitis | Síncope | |
| COMPLICACIONES DE LA ENFERMEDAD CEREBRO VASCULAR | |
| Cerebrales | Factores Sistémicos |
| Edema citotóxico herniación | Cardíacos Arritmias / Infarto del miocardio / Insuficiencia cardiaca congestiva |
| Recurrencia del ACV Envolismo / Trombosis progresiva / Hipoperfusión | |
| Fluctuación del déficit primario | Pulmonares Neumonía por aspiración / Embolismo pulmonar Septicemia |
| Transformación en hemorrágico | |
| Convulsiones | Metabólicas Alteraciones hidroelectrolíticas / Hipoglucemia Renales |
| Síndrome de secreción inapropiada de hormona antidiurética | |
COMPLICACIONES DE LA HEMORRAGIA SUBARACNOIDEA | ||
| Resangrado | Cardiológicas | Hipertensión arterial |
| Vasoespasmo | Hipertensión endocraneana | |
| Hidrocefalia | SIHAD | |
TRATAMIENTO DEL ACV
• Anamnesis y examen clínico neurológico
• TAC de cerebro sin contraste (si es negativa y hay fuerte sospecha de ACV, repetir dentro de las 72 horas) • ECG y evaluación cardiológica • RX de tórax • Laboratorio mínimo inicial: hemograma, glucemia, uremia, recuento de plaquetas, tiempo de protrombina, KPTT, natremia y potasemia (otras determinaciones según sugiera el cuadro clínico) • Asegurar vía aérea permeable y corregir la hipoxia • Asegurar el aporte de líquidos adecuados, usando la vía parenteral sólo en los casos necesarios (trastornos de conciencia o deglutorios) y evitando la colocación en el miembro parético. El manejo de fluidos y electrólitos debe ser individualizado en relación con el estado metabólico, nutricional, cardiovascular y del medio interno del paciente. Se debe evitar el aporte excesivo y sistemático de soluciones glucosadas o hipotónicas, utilizando en su lugar soluciones medio salinas. • La posición cefálica debe adaptarse en cada circunstancia: elevándola a 30Þ si se sospecha hipertensión endocraneana, o sin elevación cuando se sospecha trombosis de una gran arteria. •La colocación de sonda vesical debe reservarse para aquellos pacientes que presentan retención urinaria o a las mujeres con incontinencia. En el caso de los hombres que presentan incontinencia se aconseja la colocación del colector. • La sonda nasoyeyunal debe recomendarse para pacientes con trastornos de conciencia. • La hipertensión arterial es un mecanismo de defensa, por fenómeno de rebote. El cerebro necesita en ese momento tener más alta la presión, por eso no se debe disminuir la tensión arterial, manteniéndola dentro de un rango (130 a 220 mm Hg de TA sistólica), siempre que no haya lesión de un órgano blanco. • La ventana terapéutica que se tiene es menor a 6 horas. Se dan fibrinolíticos como la uroquinasa y el PTA. La estreptoquinasa se dejó de utilizar por las hemorragias que causaba. Uroquinasa: vía intraarterial selectiva, se le hace al paciente un cateterismo, se llega al stroke y se le inyecta la uroquinasa.
PTA: se da por vía intraarterial e intravenosa (hay una ventana de 3 horas. Se utilizan dosis de 0,9 mg/kg con dosis máxima de 900 mg, y se inyecta el 10% en bolo y el 90% restante se pasa en una hora, diluido en fisiológico).
Hay criterios de inclusión y exclusión para hacer esto. Paciente que no esté muy afectado, esto significa que si tiene afectada toda la arteria cerebral media o todo el territorio carotídeo no es candidato para esta terapéutica, porque utilizándola es mayor el daño que se puede causar, que lo que se puede salvar. • Hay escalas de evaluación de los pacientes en agudo (Escala de Lena-Leich). • Hay criterios radiológicos de exclusión: si se ve una TAC con signos tempranos de edema (menor a 3 horas de evolución) paciente que no es candidato de fibrinólisis, porque el infarto va a ser más grande. • Los neuroprotectores se usan para prolongar la ventana terapéutica. No hay ningún neuroprotector aprobado (están en etapa de experimentación). La nimodipina se utiliza en ACV de menos de 12 horas de evolución en dosis de 120 mg. No suministrar la nimodipina en forma crónica. • Al paciente con patología cardioembólica se lo debe anticoagular. Por ejemplo, paciente con F.A. se lo anticoagula en agudo excepto que el paciente tenga deterioro del sensorio o que tenga signos radiológicos de infarto muy extenso. Se debe iniciar la anticoagulación con heparina IV o subcutánea (dosis recomendada 5.000 u cada 12 horas) sin bolo inicial, ya que con el bolo se favorece la transformación hemorrágica. Se controla con KPTT. Si el paciente tiene indicación de anticoagulantes orales debe mantener un RIN de 2,5 para no tener hemorragia. Hay que controlar la presión de estos pacientes. El miedo de anticoagular a los pacientes es la transformación hemorrágica. Los infartos embólicos son los que más frecuentemente tienen transformación hemorrágica espontánea. Es importante que el paciente no se pase del rango de anticoagulación y no esté hipertenso. Si no se controlan, se puede provocar un hematoma intrainfarto, no ya una transformación hemorrágica. Esto sí es grave porque empeora el estado clínico. La transformación hemorrágica no empeora el cuadro del paciente. • Paciente que no tiene indicación de anticoagulación, se lo antiagrega con 300 mg de AAS por día, o con 500 mg de ticlopidina por día (se controla con hemogramas cada 15 días durante los tres primeros meses por la neutropenia que produce la droga), o con 75 mg de clopidogrel por día (no hace falta hacer hemogramas), o con dipiridamol asociado a aspirina. • Debe evitarse la sedación innecesaria. • Se recomienda el uso de antipiréticos para el manejo de la hipertermia. • Las crisis convulsivas son infrecuentes, por tal motivo no se justifica la medicación anticonvulsiva en forma preventiva. • El edema cerebral en un infarto se inicia en las primeras horas, alcanzando su máxima intensidad entre las 24 y 96 horas. En un comienzo es de tipo citotóxico y luego se hace vasogénico. Lo más usado es el Manitol al 15%, en dosis de 1g/kg/dosis, en 20-30 minutos, cada 4 horas, controlando los electrólitos plasmáticos y la creatininemia. • Se debe examinar regularmente las áreas de presión de la piel rotando al paciente cada 2 horas o utilizando colchones neumáticos o de agua. Se debe evitar prolongar el decúbito del lado parético en función de la hipoventilación. • La kinesioterapia debe iniciarse lo antes posible si el estado del paciente lo permite, incluyendo la parte respiratoria para evitar complicaciones.
Tratamiento de hemorragias intracraneales
Todas se deben a patología de pequeños vasos por hipertenhipertensión arterial. Por ese motivo se debe controlar la presión arterial, excepto en caso de hemorragias lobares, cuando se requiere un estudio más profundo por ser atípicas y porque no se producen por hipertensión arterial.
Tratamiento de hemorragias subaracnoideas
• A los pacientes hay que controlarles la presión arterial. Si se hipotensa, puede conducir a un mayor vasoespasmo y aumentar el riesgo de isquemia. Si el paciente está muy hipertenso aumenta el riesgo de hemorragia. Se debe mantener al paciente en una presión mínima adecuada. • Analgésicos: se dan a los pacientes con mucho dolor. • Sedantes: se dan si es necesario. Se recomienda tener al paciente tranquilo en una habitación solo. • Evitar la constipación por el aumento de la presión intracraneana. • Antagonistas de los canales de Ca++: nimodipina es el único que demostró ser efectivo en el tratamiento de vasoespasmo, dosis 60 mg cada 4 horas vía oral. • Anticonvulsivos en forma preventiva, porque si el paciente llega a tener una convulsión, probablemente vuelva a sangrar el aneurisma. Se hace dosis de carga de Fenitoína con 20 mg/kg de peso y luego dosis de mantenimiento, que es de 300 mg/día. Todo esto hasta que el paciente se pueda estudiar por medio de la angiografía y luego realizarle el tratamiento correspondiente. Puede ser cirugía convencional a cielo abierto (por lo general es un clipado del aneurisma), o por los métodos endovasculares de embolización. Una vez que el aneurisma ha sido clipado se puede hipertensar al paciente para evitar el vasoespasmo.
Pronóstico
Funcional. Hasta las primeras veinticuatro horas es muy difícil prever las posibilidades de recuperación del déficit neurológico. El pronóstico es mejor en pacientes jóvenes y con déficit leves.
Vital. El ictus con déficit clínico importante pone en serio riesgo la vida del paciente, tanto por las complicaciones neurológicas (primeras 48 a 72 horas) como extraneurológicas: tromboembolismo pulmonar, neumonía, hemorragia digestiva e insuficiencia cardíaca o renal.
- Ictus isquémico. La mortalidad en los primeros 30 días es del 20 al 30% en los ictus graves. El pronóstico empeora en pacientes de edad avanzada, diabéticos e hipertensos.
- Hematoma cerebral. La mortalidad en el primer mes es del 30 al 40%. Tienen peor pronóstico los casos de gran tamaño con efecto de masa sobre línea media, deterioro del nivel de conciencia, localización putaminal o invasión intraventricular.
- Hemorragia subaracnoidea. La HSA espontánea tiene una mortalidad del 55%, verificándose el fallecimiento en los primeros minutos hasta en una tercera parte de los casos. De los pacientes diagnosticados en un medio hospitalario, fallecen hasta un 30% del total. La disminución del nivel de conciencia, edad avanzada, hipertensión arterial, aneurismas con diámetro mayor de 9 mm y presencia de hemorragias intraoculares subhialoideas empeoran el pronóstico en forma general. Existen tres complicaciones serias, cuya aparición modifica negativamente el pronóstico:
- Espasmo vascular, según criterios arteriográficos. Se atribuye al efecto vasoactivo de sustancias liberadas en el LCR por el sangrado. Sucede en el 25 al 30% de los casos entre los días 4 a 14 con un máximo a los 7 días, pudiendo predecirse la localización y gravedad del mismo en función de la distribución de la sangre en la TAC. - Resangrado, hasta un 20% en las dos primeras semanas, con un pico máximo en las primeras 24 a 48 horas. Es responsable del fallecimiento del 30 al 85% de los casos, según las series. - Hidrocefalia por bloqueo secundario de las vías de circulación del LCR. Se presenta en un 7% de los casos. Numerosos trabajos científicos han demostrado que la mayor parte del daño se produce en forma rápida durante el tiempo que sigue al ataque cerebral. Este período, de aproximadamente 6 horas, es clave en la instalación de tratamientos dirigidos a disminuir la magnitud del daño cerebral, y de esta manera mejorar el pronóstico. La posibilidad de implementar en forma urgente tratamientos efectivos, ha llevado a denominar a este lapso como la ventana terapéutica. Ejemplo de estudio relativo a este tema es el del NINDS (National Institute of Neurological Disorders and Stroke, de Toronto, Canadá), que tomó en forma aleatoria y controlada pacientes que fueron medicados con activador tisular recombinante de plasminógeno dentro de las 3 horas de producido el ACV. Los resultados demostraron un aumento absoluto del 11 al 13% en la posibilidad de mínima incapacidad o ausencia de discapacidad a los tres meses en el grupo que recibió la droga. El grupo tratado, sin embargo, presentó diez veces más hemorragia intracraneal sintomática temprana (6,4% vs. 0,6%) y aumento en la mortalidad a 36 horas, aunque se diferencia en la mortalidad a los tres meses. Esto puso de manifiesto la importancia de comunicar a los familiares del enfermo la posibilidad de elección y de asumir los riesgos tempranos relacionados con el tratamiento y los riesgos tardíos derivados de su ausencia.
Prevención
Se han realizado diferentes estudios (SALT, UKTIA, DUTCH, SPIRIT 3000, ACKERMAN, ESPS, ESPS 2, CATS, TASS, CAPRIE) en los que se compararon a la aspirina (AAS) en baja y alta dosis con el dipiridamol, ticlopidina, clopidogrel, y coumadin para ver cuál era más efectivo, tanto para la prevención primaria como para la secundaria. Se justifica la prevención primaria en pacientes con estenosis carotídea asintomática de mayor riesgo (mayor del 80%, progresiva, hipoflujo hemisférico), mientras no se indique cirugía, y en pacientes mayores con factores de riesgo e infartos silentes. El dipiridamol debe utilizarse junto al AAS para reducir el riesgo de padecer ACV. Esta asociación produce 8,5% de hemorragias gastrointestinales y es un efecto adverso que hay que tener en cuenta. La ticlopidina es útil tanto en la prevención del accidente isquémico transitorio como de la recidiva del ACV. Como efecto adverso de importancia tiene el rash, cuadros diarreicos y neutropenia severa. Su asociación con la aspirina trae ciertas ventajas ya que tienen diferentes mecanismos de acción. Su unión prolonga marcadamente el tiempo de sangría, también reduce la trombosis luego de la colocación de stent coronario y se usa por tres o cuatro semanas evitando de esta manera los efectos nocivos que produce cuando se lo emplea por tiempo prolongado. El clopidogrel es un nuevo agente antitrombótico, es de la misma familia clínica que la ticlopidina. Es un inhibidor potente y específico, y actúa uniéndose a los sitios de recepción del ADP. Este es un agente inhibidor más importante que la propia aspirina. El clopidogrel y la aspirina ejercen sus acciones por diferentes mecanismos, y se sospecha desde un principio que pueden tener efectos clínicos diferentes en cuanto a seguridad y eficacia. La unión de clopidogrel y la aspirina es de alta expectativa como potencialidad de utilidad clínica. El clopidogrel adicionó una reducción mayor del riesgo en comparación de los pacientes tratados con aspirina solamente. Sus efectos adversos más importantes son el rash y los cuadros diarreicos, ya que el sangrado fue más frecuente en el grupo aspirina. La prevención secundaria se realiza con: - Aspirina, primera opción, dosis media, 300-600 mg/día - Dipiridamol, útil sólo asociado a aspirina - Ticlopidina, se utiliza en recidiva de eventos isquémicos, en las mujeres que tienen contraindicación de tomar aspirina o resistencia a la misma - Clopidogrel, reemplazará a la ticlopidina, por costo beneficio en relación con la aspirina. - Aspirina + ticlopidina, se utiliza en post cirugía y post stent - Aspirina + clopidogrel, probablemente demuestren una alta eficacia clínica. El tratamiento a elegir va a depender del tipo de ACV y de sus complicaciones hemorrágicas. Siempre es preferible la prevención, ya que el ACV ocurre con crueldad repentina y cuando no es fatal, puede carcomer las reservas físicas, anímicas y financieras del paciente, de su familia y de la comunidad.
CONCLUSIÓN
Esta patología afecta anualmente a más de 80.000 argentinos. Aproximadamente un tercio de esas personas mueren a causa de este problema y otras miles quedan con secuelas durante toda su vida. Como es sabido, la mayor parte del daño cerebral se produce en las horas inmediatas posteriores al episodio, y este es el momento de actuar, durante la ventana terapéutica, para tratar de atenuar el pronóstico, hoy ominoso, de este cuadro. Sobre la base del objetivo planteado para el presente trabajo, es opinión de los autores que para que el paciente consulte en forma temprana a un centro asistencial, debe saber cuáles son los síntomas premonitorios que pueden hacer pensar en la existencia próxima de un cuadro vascular. Esto le permitiría al paciente realizar una consulta precoz que disminuiría sustancialmente las cifras de dicha enfermedad. En general las personas desconocen los síntomas de esta enfermedad a diferencia de los del ataque cardíaco. Por este motivo se sugiere que se divulgue ampliamente la “Guía de Prevención de Stroke para Pacientes”, publicada por la Stroke Association (de EE.UU.) Adicionalmente, también resultará útil realizar catastros poblacionales permanentes para pesquisar pacientes que desconocen que se encuentran comprendidos dentro de la población de riesgo, tal como se hace con la diabetes. Consideramos que los factores de riesgo que inciden en el ACV pueden ser modificados por el médico, y son un llamado de atención para cambiar de actitud con respecto al paciente. Como dice el Prof. Dr. Francisco Maglio, “tenemos que cambiar la medicina asistencial por una medicina preventiva”. Éste es nuestro desafío.
GUÍA DE PREVENCIÓN DE STROKE PARA PACIENTES | |
| 1. Conozca su presión arterial, por lo menos una vez al año. Si es alta, debe controlarla con su médico | 6- Si tiene diabetes, siga las instrucciones de su médico |
| 2- Busque si tiene fibrilación auricular, que aumenta la formación de trombos, potenciales causantes de stroke. | 7- Haga ejercicios diariamente |
| 3- Si fuma, pare | 8- Coma con poca sal y sin grasas |
| 4- Si bebe, hágalo moderadamente | 9- Pregúntele a su médico si tiene problemas vasculares que aumenten el riesgo de ACV |
| 5- Controle su colesterol | 10- Si tiene signos de ACV, inclusive debilidad en cara o miembros, mareos, visión borrosa o cefaleas, busque ayuda médica inmediatamente, ya sea en un centro de salud primaria o en un establecimiento de alta complejidad |
| ABREVIATURAS | |||
| AAS Acido Acetil Salicílico | DNIR Defecto Neurológico | izq izquierdo/a | RMN Resonancia Magnética Nuclear |
| ACO Anticoagulación | Isquémico Reversible | K+ Potasio | |
| ACV Accidente Cerebro Vascular | DX Dextrosa | LCR Líquido Cefalorraquídeo | Rx Rayos X |
| ADP Adenosin Difosfato | ECG Electrocardiograma | um micrón | sec secuelas |
| AIT Accidente Isquémico Transitorio | EPOC Enfermedad Pulmonar Obstructiva Crónica | mg miligramo | SF Solución Fisiológica |
| ATB Antibiótico | FA Fibrilación Auricular | min minuto | SIHAD Síndrome de Secreción Inapropiada de Hormona Antidiurética |
| ATP Adenosin Trifosfato | FBC Facio Braquio Crural | ml mililitro | |
| AVC Accidente Vascular Cerebral | g gramo | Na+ Sodio | |
| NBZ Nebulizaciones | SNC Sistema Nervioso Central | ||
| Ca++ Calcio | HFBC Hemiparesia o Hemiplejía Facio Braquio Crural | NTG Nitroglicerina | SNG Sonda Nasogástrica |
| O2 Oxígeno | SV Sonda Vesical | ||
| Cl- Cloro | HGT Hemoglucotest | OMS Organización Mundial de la Salud | TA Tensión Arterial |
| ClK Cloruro de Potasio comp comprimido/s | HIC Hemorragia Intracerebral | TAC Tomografía Axial Computada | |
| CSV Control de Signos Vitales | HSA Hemorragia Subaracnoidea | TBC Tuberculosis | |
| DBT Diabetes | HTA Hipertensión Arterial | PHP Plan de Hidratación Parenteral | trat Tratamiento |
| der derecho/a | IC Interconsulta | UTI Unidad de Terapia Intensiva | |
BIBLIOGRAFIA
Berkow R., Fletcher A., et al., El Manual Merck, 10a. Edición, Madrid, Harcourt, 1999, 1423-1433-Farreras P., Rozman C., Medicina
Interna, Vol. II, 13a. Edición, Madrid, Mosby-Doyma, 1995, 1431-1458
-Galdames D., Manual de Neurología Clínica, 2a. Edición, Santiago,
Mediterráneo, 1997, 179-212
-Hurst J., Medicina Interna, 2a. Edición, Buenos Aires, Panamericana, 1990,
1458-1471
-Osborn A., Neurología Diagnóstica, 1a. Edición, Madrid, Mosby-Doyma, 1996,
117-398
-Robbins S., Cotram R., et al., Patología Estructural y Funcional, 5a. Edición,
Madrid, McGraw Hill, 1995, 1433-1441
-Albers G., Rationales for early
intervention in acute stroke, The American Cardiology, 1997
-Bonita R., Epidemiology of stroke,
Lancet, 1992, 339:342-44
-Hill M., Importancia de la rapidez de tratamiento en ACV, Trabajos distinguidos, Clínica Médica (SIIC), Vol. VI, N° 1, 1999, 11-13
-Hirsh D., Saltzman E., et al., Aspirin and other platelet active drugs: Relationship between dose, effectiveness, and side
effects, Chest, 1995, 108:2585-2755 -Mohr J., Some clinical aspects of acute stroke, 1997, 28:1835-39
-Sempere A., Duarte J., et al., Stroke
journal of cerebral circulation, 1998,10-15
-The Salt Collaborative Group, Swedish Aspirin Low-dose Trial of 75 mg aspirin as secondary prophylaxis after ischaemic events, Lancet, 1991, 338:1349-9
-The Dutch TIA Trial Study Group: A comparison of two dose of aspirin (30
mg/day vs 283 mg/day) in patients after a Transient Ischaemic Attack or Minor Ischaemic Stroke, N. Engl. Journal of Medicine, 1991, 325:1261-6
-UK-TIA Study Group: The United Kingdom transient, Ischaemic attack
aspirin trial: final results, J. Neurol. Psychiatry, 1991
Sitios de internet
http://www.ecomedic.com
http://www.uv.es/hijos-esp/presper/pr003/web_de_marta.html
http://www.healthig.com/neurologia/neurologia7.html
http://neurologia.rediris.es/congreso-1/conferencias/h-general-1.html
http://escuela.med.puc.cl/tercero/anatomiapatologica/imagenes_ap/indice_fotos.html
http://escuela.med.puc.cl/publicaciones/anatomiapatologica/09neuropatologia/9infarto.html
http://www.udec.cl/~ofem/remedica/volznum1/cerebro.htm
http://www.seacv.org/revista/1.htm




No hay comentarios:
Publicar un comentario